Эктопия шейки матки (эндоцервикоз)
Общие сведения
Распространенность патологических процессов шейки матки остается высокой и не отмечается тенденции к снижению. Важность проблемы заключается в том, что патология встречается у 15-20% пациенток репродуктивного возраста. Это могут быть как доброкачественные процессы, так и предраковые, своевременное выявление и лечение которых позволяют предупредить развитие рака шейки матки. К доброкачественным заболеваниям относятся истинная эрозия, эктропион, лейкоплакия простая, полип, эктопия (или псевдоэрозия), о которой сегодня пойдет речь.
Эктопия или эндоцервикоз шейки матки, что это такое? Термин эктопия означает ненормальное смешение тканей или органов. Так, если говорить об органах, то может быть эктопия сердца — ненормальное его положение вне грудной клетки, например в шее или в брюшной полости. Эктопия яичка — это аномальное расположение яичка у мальчиков, состояние, когда орган не опускается в мошонку, а локализуется под кожей лобка, возле корня полового члена, под кожей промежности.
В рассматриваемом нами случае имеет место перемещение цилиндрического эпителия цервикального канала во влагалищную зону. Это несвойственное и нетипичное расположение цилиндрического эпителия. В структуре доброкачественных заболеваний эктопия составляет 90-95%.
Кратко рассмотрит строение шейки матки. Она является продолжением тела матки и связывает полость матки и влагалище. Часть шейки над влагалищем называется влагалищной частью или экзоцервиксом. Внутри шейки проходит цервикальный канал (длина его всего 4 см), который открывается в матку, образуя внутренний зев, и во влагалище, образуя наружный зев.
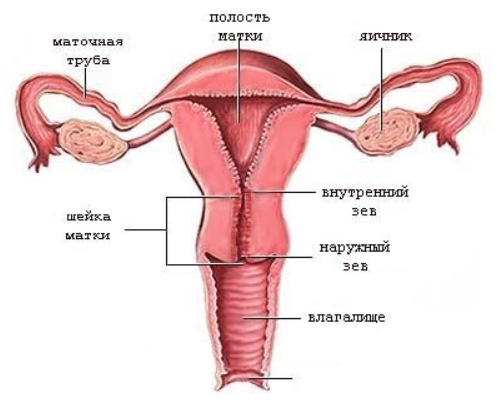
Слизистая цервикального канала имеет цилиндрический эпителий, а само влагалище и влагалищная часть шейки матки выстланы многослойным плоским эпителием. Благодаря многослойности он выполняет защитную функцию, а гликоген верхних слоев эпителия создает иммунологический барьер. Наружный зев является местом стыка двух эпителиев. Расположение стыка меняется в различные возрастные периоды, поскольку зависит от гормонального фона: у женщин детородного возраста он находится в наружном зеве, у совсем юных девушек — во влагалищной части шейки, а у пожилых женщин — внутри канала. Во время беременности стык перемещается в вагинальную часть шейки, что является нормой для этого периода, то есть формируется физиологическая эктопия на фоне гиперэстрогении.
Большинство врачей считают, что цервикальная эктопия шейки матки не является заболеванием, а нормальным физиологическим состоянием, в связи с этим код эктопии шейки матки по МКБ-10 не присвоен. При этом нормой считаются неосложнённые формы эктопии. У подростков и юных женщин цервикальная эктопия рассматривается как физиологическое состояние, которое связано с относительной гиперэстрогенией и протекает бессимптомно.
Эктопия цилиндрического эпителия встречается у половины женщин репродуктивного возраста, но, если она протекает с на фоне воспалительных заболеваний (цервицит, вагинит) и нарушений менструального цикла, женщина нуждается в обязательном дообследовании (кольпоскопия, цитологическое исследование мазков). Это связано с тем, что эктопированный цилиндрический эпителий постепенно снова замещается многослойным плоским, но при этом процессе возможно развитие дисплазии клеток (изменение формы и строения их), которая является предраковым заболеванием. В этом и заключается опасность эктопии у части женщин.
Патогенез
Во внутриутробном развитии цилиндрический эпителий покрывает всю поверхность матки и влагалища, находящихся в зачаточном состоянии. Но потом плоский эпителий замещает его во влагалище и на влагалищной части шейки. При достижении репродуктивного возраста граница этих двух эпителиев не видна при гинекологическом осмотре. Поскольку цилиндрический эпителий чувствителен к воздействию гормонов, его граница периодически смещается наружу (образуется эктопия), а потом снова нарастает плоский эпителий.
Существует много теорий развития этого состояния:
- Травматическая. По этой теории повреждения шейки (роды или аборты) вызывают нарушение иннервации и трофики органа, поэтому создаются условия для пролиферации ткани. При травматических повреждениях всегда образуется выворот слизистой цервикального канала, и она попадает в несвойственные условия кислой среды влагалища. В связи с этим происходит замещение шеечного эпителия влагалищным.
- Воспалительная. Доказано, что в развитии эктопии имеет значение воспалительный процесс, вызываемый хламидиями, микоплазмами, трихомонадами и вирусные генитальные инфекции (вирус простого герпеса и вирус папилломы человека).
- Дисгормональная. Подтверждением данной теории является то, что у большинства женщин с эктопией обнаруживается гиперэстрогения. Кроме того, у пациенток с нарушением менструального цикла частота псевдоэрозий в 5-6 раз больше. Дисгормональная трансформация заключается в утрате плоского эпителия и в развитии цилиндрического из резервных клеток. В тоже время дисгормональная теория не объясняет тот факт, почему эктопия встречается и у женщин с нормальной функцией яичников.
- Иммунологическая. Многочисленными исследованиями доказано, что патология шейки матки развивается при подавлении активности Т-лимфоцитарной системы и активации В-системы (усиливается синтез иммуноглобулинов М и G).
Многие исследователи придерживаются мнения о полиэтиологичности развития данного явления: дифференцировка резервных клеток контролируется многими факторами.
Классификация
Выделяют эктопию:
- Врожденную.
- Приобретенную. Причинами ее развития являются механическое повреждение, воспаление, гормональные нарушения.
- Рецидивирующую (возникновение рецидива после лечения). Рецидивы связаны с воспалительными процессами как во влагалище, так и в шейке матки. Частота рецидивирующей эктопии достигая 40%.
По клинической картине:
- Неосложнённая.
- Осложнённая (отмечается сочетание с воспалительным процессом различной этиологии).
По внешнему виду:
- Гладкая.
- Бугристая.
- Сосочковая.
По морфологическому строению:
- Поверхностная (простая).
- Железистая (фолликулярная).
- Папиллярная.
- Кистозная.
По течению:
- Прогрессирующая.
- Стационарная.
- Заживающая.
Прогрессирующая псевдоэрозия является вариантом железистой или папиллярной. Само ее название должно натолкнуть на выбор лечения и неблагоприятный прогноз. Прогрессирующие эрозии протекают с гиперплазией резервных клеток, которые потом дифференцируются. Стационарная псевдоэрозия соответствует простой. Она свидетельствует о фазе покоя — псевдоэрозия не растет. В стационарных псевдоэрозиях гиперплазия отсутствует.
Заживающие — это псевдоэрозии, находящиеся в фазе обратного развития — замещение многослойным эпителием или бывшим или новообразованным. При регенерации замещение происходит от периферии к наружному зеву. Плоский эпителий растет под цилиндрический, вытесняя его, со временем он становится многослойным. В большинстве случаев обратное замещение плоским эпителием является доброкачественным процессом, который идет за счет метаплазии. Метаплазированный эпителий вызревает до нормального плоского.
Процессы регенерации длительны и завершаются за 1-1,5 года. Чем длительнее процесс, тем больше риска развития атипических изменений. Изменение нормально протекающего процесса метаплазии влияют гормональные иммунологические факторы и инфекционные заболевания, в частности наличие вируса папилломы человека. В свою очередь активная метаплазия в зоне трансформации увеличивает риск заражения ВПЧ 16-го типа, являющийся онкогенным.
Физиологическая или неосложненная эктопия цилиндрического эпителия шейки матки — это вариант нормы у девушек-подростков и женщин до 23 лет. Неосложнённая псевдоэрозия часто является врожденной и выявляется при первом осмотре девушки гинекологом. При выявлении ее рекомендуется регулярный осмотр гинеколога (раз в 6-12 месяцев) с цитологическим контролем. Зачем это нужно? Пограничная зона перехода цилиндрического эпителия в плоский (называется «зона трансформации»), подвергается предраковым и злокачественным изменениям — здесь происходят патологические метапластические и анапластические процессы. Поэтому выявление эктопии у женщин детородного возраста требует тщательного обследования и при необходимости — лечения. Кроме того, наличие псевдоэрозии часто сопряжено с бесплодием, выкидышами и преждевременными родами.
Также на стыке эпителиев развиваются патологические изменения:
- у девочек имеется склонность к вульво-вагинитам;
- у молодых женщин склонность к воспалению и пролиферативным процессам (дисплазия и рак часто локализуются на влагалищной части шейки);
- у женщин в менопаузе возникают озлокачествление, атрофические и дистрофические изменения, которые обнаруживается в цервикальном канале.
Эктопия матки или псевдоэрозия относится доброкачественным (другое название фоновым) заболеваниям. Почему она называется псевдоэрозия, хотя термин в последнее время все реже используется? Потому что обнаруженный гинекологом участок покраснения на влагалищной части шейки — это не дефект эпителия, как при истинной эрозии, а выстилка из цилиндрических клеток. Протекая бессимптомно, она выявляется только при осмотре в зеркалах и при кольпоскопии. Выглядит как участок красного цвета вокруг наружного зева, а при контакте с инструментами может кровоточить. При осложненной форме наблюдается сочетание изменений эпителия с воспалительным процессом влагалища (кольпит, вагинит) и шейки (эндоцервицит). Осложненное течение с воспалением наблюдается в 67-71%. При этом у женщин появляются жалобы, а хронический воспалительный процесс (гонорейный, хламидийный, микоплазменный и трихомонадный) может привести к дисплазии и атипии клеток, которые выявляются при цитологическом исследовании. При гистологическом исследовании и кольпоскопии выявляется гипертрофия эпителия. Гипертрофическая эктопия на шейке матки типична для хламидийного, микоплазменного и трихомонадного эндоцервицита.
Развитию злокачественных новообразований предшествуют доброкачественные и предраковые заболевания, причем 80% поражений шейки приходится на доброкачественные и 20% на предраковые. Доброкачественные заболевания — состояния, при которых сохраняется нормальный эпителий, в нем происходит правильное деление, созревание и старение эпителиальных клеток. Кроме эктопии к доброкачественным заболеваниям относятся:
- цервициты;
- полипы;
- истинная эрозия;
- эктропион;
- папилломы;
- гипертрофия шейки матки;
- эндометриоз;
- лейкоплакия без атипии.
Риск озлокачествления возрастает с возрастом и при наличии гинекологических патологий (плоские кондиломы, воспалительные процессы, лейкоплакия). Рак шейки матки можно предотвратить, поскольку развивается он на фоне предопухолевых состояний, которые длительно существуют и их можно выявить гинекологических осмотрах и устранить. Переход дисплазии рак «на месте» длится 3-8 лет, а до момента развития инвазивного рака проходит 10-15 лет.
Предраковые состояния шейки матки:
- дисплазия (слабая, умеренная, резко выраженная), обозначаются как CIN1, CIN2 и CIN3;
- кондиломы;
- лейкоплакия с атипией;
- предраковые полипы;
- эритроплакия;
- аденоматоз.
Если эритроплакия относится к предраковым заболеваниям шейки матки, то эритроплазия Кейра или болезнь Кейра рассматривается как первая стадия плоскоклеточного рака. Это неинвазивная (поверхностная) форма плоскоклеточного рака слизистых. У женщин она выявляется в 10-15% и локализуется на половых губах и шейке матки. Болезнь Кейра развивается медленно, поэтому регулярные осмотры гинеколога позволяют выявить эту патологию вовремя. Выглядит образование небольшим не болезненным плотным пятном, поверхность которого влажная, блестящая, а цвет насыщенно-красно-вишневый. Если в области пятна появляются разрастания и эрозии, можно заподозрить переход в плоскоклеточный рак. Эритроплазия перерождается в плоскоклеточный рак у трети больных. В плане лечения показаны радикальные способы: хирургическое удаление, криодеструкция, электрокоагуляция, радиотерапия, местная химиотерапия.
Причины
Экзогенные факторы и причины:
- Урогенитальная инфекция и вирусные заболевания, связанные с ранним началом незащищенной половой жизни при большом количестве партнеров.
- Воспалительные заболевания половых органов (кольпит, вагинит, дисбактериоз, аднексит).
- Травмы шейки матки, которые встречаются при родах и абортах. Замещение эпителием, исходящим из шеечного канала, наблюдается после разрывов шейки матки во время родов, которая со временем рубцуется и деформируется. Вывернутая слизистая выходит из наружного зева и распространяется.
- Профессиональные вредности, табакокурение.
Урогенитальная инфекция (хламидиоз, микоплазмоз, уреаплазмоз) всегда сопутствует гиперпластическим процессам и патологии слизистой цервикального канала. Хламидийная инфекция является самой распространенной и часто выявляется при эктопии шейки. Также у 49% женщин с эктопией выявляется инфицированность вирусом папилломы человека. ВПЧ обнаруживается у 90% беременных с эктопией. Доказано, что осложненное течение эктопии обусловлено не только наличием ВПЧ-инфекции, но высокой вирусной нагрузкой. Папилломовирусная инфекция является ключевой при развитии эндоцервицитов. Максимальная инфицированность женщин ВПЧ наблюдается в 18-25 лет. Таким образом, выявление ВПЧ, типа его, определение вирусной нагрузки и онкопротеина Е7 дает возможность определить онкологический потенциал эктопии и составить прогноз.
Эндогенные причины:
- Нарушение гормонального фона (раннее начало месячных, нарушения менструального цикла и аменорея). У женщин с аменореей и гипоменструальным синдромом в 85% встречается патология шейки матки, включая эндоцервикоз, цервицит, лейкоплакию. Гиперэстрогения в разные периоды жизни женщины (половое созревание, беременность) влияет на развитие эктопии.
- Изменения иммунного статуса.
- Сопутствующие (не гинекологические) заболевания.
Симптомы
Чаще всего женщины не предъявляют жалоб. Может незначительно увеличиться количество белей. Дискомфорт, боли и увеличение выделений появляются при протекании эктопии с хроническим цервицитом. Характерны также боли при половом акте и возможны кровянистые выделения после него. Визуально эктопия выглядит, как кольцо интенсивно розового или красного цвета, которое опоясывает вход в шейку со стороны влагалища. Цитограмма соответствует воспалительным явлениям.
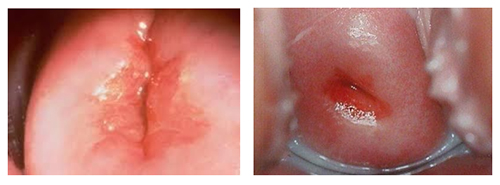
Фото: эндоцервикоз шейки матки
Анализы и диагностика
- Гинекологический осмотр. При осмотре с зеркалами виден участок ярко-красного цвета вокруг наружного зева. Он имеет различную величину и форму и окружен бледно-розовой слизистой. При контакте с инструментами этот участок кровоточит.
- Кольпоскопия. Это осмотр влагалищной части шейки матки кольпоскопом, который дает 10-15-кратное увеличение. При осмотре выявляют очаги поражения эпителия, их характер и локализацию. Дифференциальная диагностика доброкачественных изменений в области эктоцервикса, влагалища и вульвы; обоснование целесообразности биопсии шейки матки, определение участка и метода взятия материала для гистологического исследования; также выбор метода лечения патологии. Выполняется простая кольпоскопия — ориентировочный метод, не предусматривающий применения медикаментозных средств. Он определяет границу эпителиев, цвет и рельеф слизистой цервикального канала, особенности рисунка сосудов. Расширенная кольпоскопия предусматривает использование тестов с медикаментами (раствор Люголя и 3% уксусную кислоту) и наблюдение реакции тканей. Кольпоскопическая картина эктопии: скопления гроздевидных мелких шаровидных сосочков. После нанесения уксусной кислоты сосочки становятся бледными, стекловидными и более рельефными (напоминают гроздь винограда).
- Цервикоскопия. Это осмотр слизистой цервикального канала цервикоскопом или гистероскопом.
ПЦР для обнаружения ДНК вируса папилломы человека. Высокий онкогенный риск имеют 16, 18, 35, 31, 33 типы. - Исследование гормонального статуса.
- Исследование на инфекции, которые передаются половым путем.
- Прицельная биопсия шейки показана при наличии атипических клеток в цитологическом заключении или при выявлении аномальных признаков слизистой при кольпоскопии. Биопсия производится под контролем кольпоскопа из измененных участков слизистой на границе с неизмененными. Материал отправляется на гистологическое исследование — наиболее достоверный метод диагностики.
Цитологическое исследование. При эктопии возможны следующие варианты заключений цитологии:
- без особенностей (определяются клетки плоского эпителия);
- пролиферация цилиндрического эпителия;
- эндоцервикоз.
При осложнённой форме возможны следующие варианты:
- цитограмма воспаления;
- лейкоплакия (дискератоз);
- дисплазия различной степени.
Лечение эндоцервикоза шейки матки
Считается, что неосложненная эктопия не нуждается в лечебных мероприятиях, однако женщина должна наблюдаться у гинеколога с осмотром раз в полгода. Осложнённая форма встречается в 80% случаев. При осложнённой форме имеются воспалительные или предраковые процессы шейки матки, поэтому необходимо проводить их лечение, которое предусматривает:
- устранение воспаления;
- деструкция изменённой ткани;
- коррекция гормональных нарушений;
- улучшение микробиоценоза влагалища.
Целью лечения является полное излечение, предупреждение рецидивов и применение органосохраняющего лечения при детородном возрасте больной. Медикаментозное лечение включает противовоспалительную терапию.
При одновременно выявляемых микоплазме, уреаплазме, трихомонадах, антибиотики назначаются эмпирически. По европейским рекомендациям эмпирическая терапия заключается в приеме азитромицина (Сумамед, Азитрал, Азитромицин) 1 г внутрь каждые 7 дней. Возможно применение доксициклина (Вибрамицин, Юнидокс Солютаб) по 100 мг 2 раза в день 10 дней. Лечение должна принимать женщина и ее партнер. Также назначается кларитромицин (Клацид, Фромилид, Кларицин) по 500 мг в день 10 дней. При цервиците, вызванном Chlamydia trachomatis, рационально назначение джозамицина (Вильпрафен) и доксициклина моногидрата (Юнидокс Солютаб). Эти же препараты рекомендуются и при инфекциях вызванных уреаплазмой и микоплазмой.
Вильпрафен относится к антибиотикам макролидам и является альтернативой применению кларитромицина, доксициклина и моксифлоксацина. Вильпрафен принимают по 1,0 г в день 10 дней. Этот препарат разрешено применять при беременности после оценки пользы/риска.
Также считается, что комплексное применение амоксициллина + клавулоновой кислоты (препарат Флемоклав Солютаб) и Вильпрафена, высоко эффективно при смешанных цервицитах и вагинитах, поскольку охватывает весь спектр возбудителей инфекции этой локализации. Препараты принимают по следующей схеме: Флемоклав Солютаб 1000 мг два раза в день + Вильпрафен 500 мг трижды в день курсом 7-10 дней. Пациентки с затяжным цервицитом должны быть обследованы на предмет M. genitalium с назначением моксифлоксацина (фторхинолоны, препарат Авелокс).
При хронических формах хламидийного цервицита антибиотики назначаются длительно (3 недели и больше), одновременно проводится иммунотерапия, которая включает:
- Пирогенал внутримышечно.
- Тактивин подкожно.
- Тималин внутримышечно.
- Полиоксидоний (свечи вводятся во влагалище, таблетки).
- Индукторы интерферона (Циклоферон, Иммунофар, Амиксин, Неовир, Ридостин).
- Ронколейкин (интерлейкин человеческий, инфузии или подкожное введение).
Предложена схема восстановления иммунологического состояния шейки при рецидивирующем хламидийном цервиците. Назначается комбинация ВЛОК (внутрисосудистое лазерное облучение крови) 10 сеансов и иммунотерапии Генфероном (содержит интерферон человеческий + Таурин + бензокаин). Генферон в виде свечей применяется вагинально по 1 свече 2 раза в день тоже 10 дней.
Кроме этого, женщине назначаются гепатопротекторы, антиоксиданты, а для восстановления флоры влагалища вагинальные капсулы или суппозитории, содержащие лактобактерии: Лактонорм, Вагилак, Ацилакт, Фемилекс и гель Лактагель.
Для профилактики рака шейки применяются деструктивные методы (криодеструкция, радиохирургия, лазерная коагуляция).
Доктора
Лекарства
- Антибиотики: Вильпрафен, Юнидокс Солютаб, Вибрамицин, Флемоклав Солютаб, Авелокс, Ротомокс, Мофлаксия, Азитромицин, Суммамед, Азитрал, Клацид, Фромилид, Кларицин.
- Иммуномодуляторы различных групп: Тактивин, Пирогенал, Тималин, Полиоксидоний, Циклоферон, Ронколейкин, Неовир, Ридостин, Имунофар, Амиксин.
Процедуры и операции
Удаление измененной ткани достигается различными методами:
- электрохирургическим (диатермокоагуляция);
- лазерным;
- химической коагуляцией;
- криохирургическим;
- радиоволновым.
Электрохирургический метод показывает высокую эффективность. Но диатермокоагуляция сопровождается различными осложнениями. Наиболее частые: кровотечения из струпа, нарушения цикла, обострение воспалительных процессов, стенозирование цервикального канала и образование синехий. Эффективность диатермокоагуяции составляет 55%.
Криохирургический основан на воздействии на ткани низких температур, которые вызывают структурные изменения в тканях. Влияние низких температур зависит от криочувствительности ткани. При криодеструкции эффект достигается в 85-97%. Этот метод имеет преимущества перед диатермокоагуляцией: бескровность, безболезненность, использование без анестезии. После криовоздействия не отмечается склерозирования тканей, а это имеет значение при родах во время раскрытия шейки. Но существует риск неполного промораживания тканей и в глубину, и на поверхности, поэтому не уничтожаются все измененные клетки. Эффективность криодеструкции колеблется от 54% до 92%.
Применение высокоэнергетических лазеров (углекислотный лазер). Действие лазера заключается в нагреве ткани, которая интенсивно поглощает лазерное излучение. При этом испаряется внутри- и внеклеточная жидкость, а клетки коагулируются и выпаривается патологически измененная ткань. Применение углекислотного лазера предпочтительно у молодых и нерожавших пациенток, поскольку этот метод воздействия не нарушает репродуктивную функцию. Лазеровапоризация эффективна в 60-90% случаев.
Химические методы коагуляции. Применяется два вида: коагуляция путем электрофореза с цинком и химическая коагуляция с помощью препаратов Ваготил и Солковагин.
Эффективность при радиоволновом методе 79%. Доказано, что после любого воздействия применение иммуномодулятора Галавита (местно в виде тампонов) дает сокращение сроков, в течение которых ранка эпителизируется. После применения деструктивных методов кольпоскопию и осмотр шейки матки назначают не раньше, чем через 1,5 месяца. Нужно знать, что неоднократное использование методов коагуляции становится причиной нарушения менструальной и репродуктивной функции.
Эктопия шейки матки при беременности
Беременность является тем состоянием, для которого характерно появление физиологической псевдоэрозии. В 58% случаев при беременности при цитологическом исследовании находят признаки воспаления, поскольку беременность является фактором риска проявления инфекционных заболеваний.
У беременных с эктопией в I триместре частота воспалительных заболеваний составляет 23%, в 2 раза увеличивается ко II триместру, а к III триместру уже в 4 раза. Уже в I триместре при кольпоскопии выявляют удлинение и отёчность сосочков, усиление окрашивания эктопии в красный цвет. Интенсивная васкуляризация является причиной кровоточивости. Во II триместре увеличиваются размеры эктопии и васкуляризация, появляются мелкие кистовидно-расширенные железы и у половины беременных определяются признаки цервицита. Максимальные изменения эктопии обнаруживаются в III триместре, а также увеличивается частота воспалительных процессов в шейке. Хламидиоз является самой распространенной инфекцией.
Сопутствующий цервицит — это серьезный риск развития всевозможных осложнений:
- угроза невынашивания (98 % случаев);
- фетоплацентарная недостаточность (53%);
- преждевременный разрыв плодной оболочки;
- преждевременные роды;
- слабость родовой деятельности;
- разрыв шейки матки при родах;
- плохое сокращение матки после родов;
- лохиометра;
- послеродовый эндометрит.
В связи с этим, необходимо тщательное обследование женщины и лечение воспалительных процессов перед планированием беременности.
Диета
В специальном питании пациентки не нуждаются.
Профилактика
Для предупреждения эктопии важно придерживаться следующих правил:
- установка на здоровый образ жизни;
- культура сексуальных отношений;
- рациональная контрацепция для профилактики абортов;
- коррекция возможных гормональных нарушений;
- ранняя диагностика и проведение лечения воспалительных заболеваний половой сферы;
- своевременное выявление и лечение ИППП;
- вакцинация от ВПЧ.
Последствия и осложнения
Осложненная эктопия может вызывать:
- предраковые заболевания (лейкоплакия, дисплазия эпителия);
- повышение частоты бесплодия;
- невынашивание беременности (спонтанные аборты);
- преждевременные роды;
- внутриутробное инфицирование плода;
- осложнения в родах;
- цервикальный рак (эктопия в 3-9% вызывает развитие рака шейки матки).
Прогноз
В случае своевременного лечения прогноз при осложненной эктопии благоприятный.
Список источников
- Заболевания шейки матки. Клинические лекции. / Под ред. проф. В.Н. Прилепской. – М.: МЕДпресс, 1998 – 87 с.
- Грищенко В. И., Щербина И. Н. Эктопия шейки матки: этиология, патогенез, диагностика и лечение /Международный медицинский журнал 2003. №1, С. 77-81.
- Заболевания шейки матки, влагалища и вульвы. Клинические лекции / под ред. проф. В.Н. Прилепской. - 4-е изд. - М., 2005 - 309 с.
- Русакевич П. С., Фокина Н. П. Эктопии шейки матки (современное состояние проблемы)/ Охрана материнства и детства. 2014 - С. 88-93.
- Хмельницкий О. К. Цитологическая и гистологическая диагностика заболеваний шейки и тела матки. — С. Пб.: Сотис, 2000 - 336 с.






 Вильпрафен
Вильпрафен Юнидокс Солютаб
Юнидокс Солютаб Азитромицин
Азитромицин Вибрамицин
Вибрамицин Флемоклав Солютаб
Флемоклав Солютаб Авелокс
Авелокс Тактивин
Тактивин Пирогенал
Пирогенал Полиоксидоний
Полиоксидоний Ронколейкин
Ронколейкин













Последние комментарии
Людмила: Я пью квестран длительное время от хологенной диареи, скажите повышает ли препарат ...
Лилия: Где можно купить ма азь Проспидин
Гость: Напишите кто принимал инвермектин в уколах от паразитов, как рассчитывали дозу?
Мария: Посоветовала коллега, когда дочь болела, что ночью просыпалась и не могла спать из-за ...