Холера
Общие сведения
Холера — острое антропонозное инфекционное заболевание, вызванное заражением вибрионом Vibrio cholerae и последующим его размножением в просвете тонкого кишечника с развитием диареи/рвоты и выраженного обезвоживания вследствие резкого нарушения водно-электролитного баланса (потери внеклеточной жидкости и солей), часто сопровождающееся гиповолемическим (дегидратационным) шоком. В настоящее время распространена преимущественно холера, возбудителем которой является вибрион Эль-Тор, протекающая часто в стертых форм и возможностью длительного вибрион носительства. В странах, эндемичных по холере болеют преимущественно дети 1-5 лет. В регионах в других, ранее свободных от холеры регионах заболеваемость среди взрослых и детей не отличается.
Несмотря на отсутствие в настоящее время пандемий холеры, которые были характерны для периода (1817-1926 гг.) на протяжении которого было зарегистрировано шесть опустошительных пандемий холеры, это заболевание продолжает оставаться угрозой для человеческой популяции до настоящего времени.
Это во многом обусловлено существенными изменениями патогенных свойств возбудителя холеры, который зачастую оказывается слабо и даже авирулентным, вызывая заболевание в крайне легкой (атипичной) форме или приводит к транзиторному носительству. Актуальность проблемы вызвана и тем, что значительная группа вибрионов, считавшихся ранее не холерными, приобрели способность вырабатывать высоко вирулентный токсин и вызывать заболевания, клинически не отличимые от холеры (так называемые вибрионы-хамелеоны). При этом, такие вибрионы имеют значительный эпидемический потенциал, сопровождаются тяжелым течением и высокой смертностью (до 5%). К тому же ситуация осложняется отсутствием эффективных профилактических средств против вибрионов-хамелеонов, что способствует их быстрому распространению.
Согласно статистике ВОЗ, в среднем регистрируется 3-5 млн. случаев заболевания холерой в год и 100-120 тыс. случаев смерти. Относится к особо опасным инфекциям. Классическая холера, как в виде спорадических случаев, так и в виде локальных эпидемиологических вспышек регистрируется в Бангладеш, Таиланде, Непале, Индии, Индонезии, Пакистане, Иране, Афганистане, Гаити, Камеруне, Нигерии, Сомали, Уганде и других странах Африки и Юго-Восточной Азии. Так, в 2011 г. в Гаити с диагноз «холера» был поставлен в 426 785 случаях, при этом, погибли — 6170 человек, а госпитальная летальность составила 1,7%. Следует отметить, что многие случаи болезни, особенно атипичные формы заболевания не регистрируются, что обусловлено ограниченными возможностями эпиднадзора. В РФ заболевания холерой носят в основном спорадический завозной характер.
Особенностью клиники современной холеры является увеличение количество больных с субклиническими формами и вирусоносителей. На 1 выявленного больного с манифестной формой заболевания приходится 50-100 носителей. При этом, холерные вибрионы в настоящее время приобрели устойчивость к большинству ранее используемых в лечении антибактериальных препаратов. В этой связи большое значение приобретает своевременное выявление лиц с подозрением на холеру и соблюдение профилактических мер при поездках и контактах с людьми из стран «неблагополучных» по холере.
Патогенез
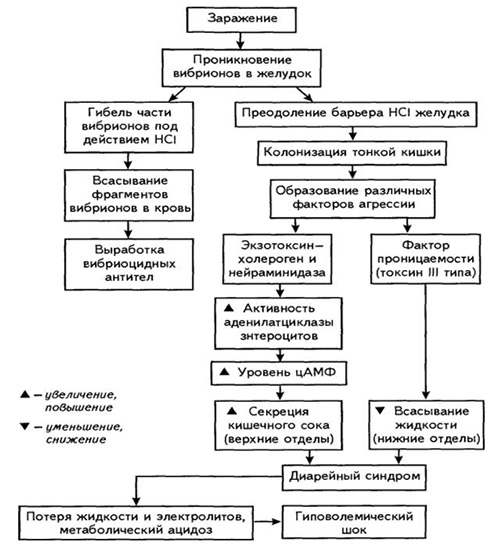
Входными воротами возбудителя является пищеварительный тракт, в который холерные вибрионы попадают с инфицированной пищей/водой, где частично погибают. Вибрионы, преодолевшие желудочный барьер попадают в тонкий кишечник, щелочная среда которого способствует их размножению и быстрой колонизации его на слизистой оболочке и в ее просвете. Вибрионы проникают к мембранам энтероцитов, где и происходит их адгезия, после чего вибрионы утрачивают подвижность и в процессе размножения формируют своеобразные колонии в форме бляшек. Возникновение холерного синдрома обусловлено выделением вибрионами токсических веществ: экзотоксина холерогена и нейраминидазы, которая усиливает действие холерогена. Этот токсин, проникая в структуру клеток, нарушает их метаболизм, активирует синтез вазоактивного интестинального пептида и ферментов гуанидинциклаза и аденилциклаза.
Как следствие возрастает синтез цАМФ (циклического аденозинмонофосфата) и (цГМФ гуанидинмонофосфата), что и повышает интенсивность процесса секреции в кишечнике, вызывающего активизацию выделения в просвет кишечника изотонической жидкости при одновременной блокаде натриевого насоса с нарушением обратного всасывания жидкости. Возникает диарея, а несколько позже присоединяется рвота. Потеря изотонической жидкости, содержащей ионы хлора, натрия, калия составляет 15-20 л и более, что не характерно при кишечных инфекциях другой этиологии.
Соответственно эти явления обуславливают быстро развивающуюся изотоническую дегидратацию, сгущение крови, гипогидремию, гипергиротеинемию, дисбаланс электролитов, что нарушает кровоснабжение тканей и приводит к ацидозу, гипоксии и экстраренальной азотемии. На фоне таких нарушений больной может погибнуть из-за развившихся гиповолемического шока, тромбогеморрагического синдрома, нарушений мочеиспускания вплоть до анурии или холерной комы. Схематически этапы патогенеза холеры представлены на схеме ниже.
Классификация
В основу классификации положено несколько признаков.
По выраженности клинической симптоматики различают: типичную, атипичную, стертую, субклиническую и транзиторное носительство холерных вибрионов.
Клинико-патогенетическая классификация:
- гиповолемическая экзотоксическая форма;
- нормоволемическая эндотоксическая форма;
- экзоэндотоксическая смешанная форма;
- нормоволемическая атоксическая форма;
- субклиническая форма.
По тяжести течения выделяют легкую, среднетяжелую и тяжелую формы.
Причины холеры и факторы, способствующие заболеванию
Большинство людей знает какие бактерии являются возбудителями холеры. Это холерный вибрион. В доступной прессе можно встретить информацию об выделении возбудителя холеры в пробах воды, отбираемых в рамках гигиенического мониторинга состояния воды открытых водоемов и запрете на купание и ловле рыбы в них.
Этиология
Микробиология характеризует холерный вибрион как изогнутые короткие палочки («запятая Коха») размерами 1,5-3 мкм х 0,2-0,6 мкм, имеют один длинный жгутик, обеспечивающий их выраженную подвижность. Спор, капсул не образует. Все патогенные вибрионы обладают сходными культуральными и морфологическими характеристиками. Вибрионы холеры представлены классический биоваром (Vibrio cholerae biovar cholerae), вибрионом Эль-Тор (Vibrio cholerae biovar eltor) и переходным между первыми двумя сероваром, возникший в результате мутации Vibrio cholerae О139 Bengal.
 Вибрионы обладают общим для всех вибрионов холеры термолабильным жгутиковым Н-антигеном и липополисахаридным термостабильным О1-соматическим антигеном клеточной стенки, содержащим группоспецифический и типоспецифические антигены В и С. Таким образом, возбудителями холеры являются вибрионы холеры (vibrio cholerae) серогруппы О1 (биовары cholerae и eltor) и серогруппы О139. В зависимости от характеристики типоспецифических антигенов у серогруппы О1 различают 3 серологических типа: Ogawa, Inaba и Hikojima. Все условно патогенные и непатогенные V. cholera называют НАГ-вибрионы (неагглютинирующиеся вибрионы).
Вибрионы обладают общим для всех вибрионов холеры термолабильным жгутиковым Н-антигеном и липополисахаридным термостабильным О1-соматическим антигеном клеточной стенки, содержащим группоспецифический и типоспецифические антигены В и С. Таким образом, возбудителями холеры являются вибрионы холеры (vibrio cholerae) серогруппы О1 (биовары cholerae и eltor) и серогруппы О139. В зависимости от характеристики типоспецифических антигенов у серогруппы О1 различают 3 серологических типа: Ogawa, Inaba и Hikojima. Все условно патогенные и непатогенные V. cholera называют НАГ-вибрионы (неагглютинирующиеся вибрионы).
Однако, современными исследованиями доказана (при наличии благоприятных условий) возможность трансформации холерных в НАГ-вибрионы и обратно, а также их способность вызывать заболевание.
Холерные вибрионы образуют несколько видов токсинов, определяющих их патогенные свойства: энтеротоксин, эндотоксины Inaba и Ogawa, цитотоксин, мембранотоксин, вибриоцины; метаболитов (путресцин, кадаверин), активизирующих кишечную секрецию и ферментов – амилазу, муциназу, протеазу, нейраминидазу, обеспечивающие подвижность вибрионов и способствующих разжижению слизи.
Холерные вибрионы относительно устойчивы (особенно биовар Эль-Toр) к факторам внешней среды: сохраняют жизнеспособность в воде, сточных канализационных водах, почве, морской воде, в пляжном песке, на продуктах на протяжении 1-4 месяцев. При этом, при определенных условиях вибрионы могут размножаться в водоемах, иле. Малоустойчивы к высушиванию и прямому солнечному свету. При нагревании погибают при температуре 80 С в течение 5 минут, чувствительны к дезинфицирующим средствам и особенно к кислотам.
Эпидемиология
Источник инфекции — больной с манифестной/субклинической формами, выделяющий холерные вибрионы во внешнюю среду с испражнениями. Интенсивность выделения холерного вибриона зависит от формы и тяжести течения заболевания: особую опасность представляют пациенты с тяжелой формой холеры с многократной диареей и рвотой при которой необеззараженные испражнения попадают в водоемы и в дальнейшем в систему питьевого водозабора или водоемы, используемые для отдыха, или загрязняют продукты питания.
Больные со стертыми/субклиническими формами несмотря на то, что они выделяют меньшее количество вибрионов, однако, в силу своей активности этот контингент играет значимую роль и являются опасными в отношении распространения инфекции. Носители-реконвалесценты, продолжающие выделять вибрионы, здоровые (транзиторные) носители периодически (выделяющие возбудителя болезни) и пациенты со стертыми/субклиническими формами составляют основную эпидемически значимую группу людей, поскольку они в большинстве случаев не идентифицируются, редко обращаются за медицинской помощью и при тесном контакте с другими людьми представляют в отношении их инфицирования существенную опасность. Согласно данным ВОЗ инфицирующей дозой для холеры является 100 млрд вибрионов.
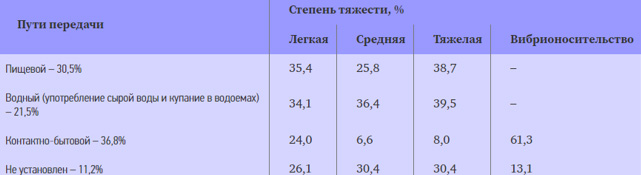
Холера, как и другие острые кишечные инфекционные болезни имеет фекально-оральный механизм распространения. Основные пути передачи, через которые реализуется механизм распространения холерного вибриона — водный, алиментарный и контактно-бытовой. Соотношение различных видов путей передачи холерных вибрионов приведено в таблице ниже (В.П. Малый).
Водный путь инфицирования. Возникновение большинства эпидемий связано с водным фактором инфицирования, происходящее при употреблении зараженной вибрионами воды из открытых водоемов, при повреждении сетей водопровода и при заглатывании инфицированной воды во время купания и использовании для хозяйственных целей/приготовления пищи (мытье продуктов — овощей, фруктов, зелени). Основные причины попадания вибрионов в водоемы — неэффективная очистка/обеззараживание сточных и канализационных вод. Водоемы могут также служить временным резервуаром возбудителя, долго сохраняясь в иле водоемов и слизи канализационных систем, а также в организме рыб, ракообразных, лягушек и моллюсков. В таких случаях источником заболевания могут быть и плохо проваренные рыба и морепродукты. Одной из форм сохранения холерного вибриона в естественных биотопах (в водоемах) является трансформация патогенных вибрионов в L-формы, которая происходит при температуре воды <16 °С и их реверсия при ее увеличении.
Алиментарный путь инфицирования. Алиментарный путь реализуется при употреблении в пищу, инфицированных вибрионами продуктов (вареного мяса, овощей, фруктов, морепродуктов, молока), не подвергшихся качественной термической обработке или употребляемых в сыром виде (овощи с грядки при поливах загрязненной водой). Для этого типа характера взрывная заболеваемость ограниченного числа лиц, связанных с употреблением инфицированных пищевых продуктов.
Контактно-бытовой путь инфицирования. Наблюдается значительно реже. Передача вибрионов от больного к здоровому человеку происходит при несоблюдении правил гигиены. Холерный вибрион попадает в организм человека при прямом контакте с вибрионосителями/больными посредством посуды и предметов обихода. При контактно-бытовом заражении, бактерии вызывают спорадическую заболеваемость, которая встречается среди ограниченного круга лиц и для него характерно медленное распространение.
Эпидемии холеры зачастую имеют смешанное происхождение вследствие реализации разных путей заражения: эпидемия, начавшись как водная, затем приобретает смешанный характер. Для
Холеры характерно сезонное (летнее) повышение заболеваемости в связи с активацией основных путей заражения и различных факторов передачи вибрионов.
Восприимчивость к холере среди людей высокая и всеобщая. Риск заражения возрастает у лиц с неадекватной барьерной функцией желудка, глистными инвазиями и страдающих алкоголизмом, а также среди пожилых лиц. Значительную роль играет индивидуальная восприимчивость к холерному вибриону.
Инкубационный период варьирует в пределах 5-6 часов — 5 дней, составляя 2-3 суток в среднем. При этом, инкубационный период может удлиняться на фоне химиопрофилактики и вакцинации и уменьшаться у лиц больных хроническим колитом, туберкулезом, при наличии гельминтов и у лиц, пониженного питания. После заболевания вырабатывается нестойкий, продолжительностью в среднем до года типоспецифический антитоксический иммунитет, после чего могут происходить повторные случаи заболевания.
К факторам, способствующим распространению холеры, можно отнести:
- Низкий социально-бытовой уровень жизни;
- Нарушения/несоблюдение норм и правил водоснабжения, санитарии и личной гигиены.
Симптомы холеры
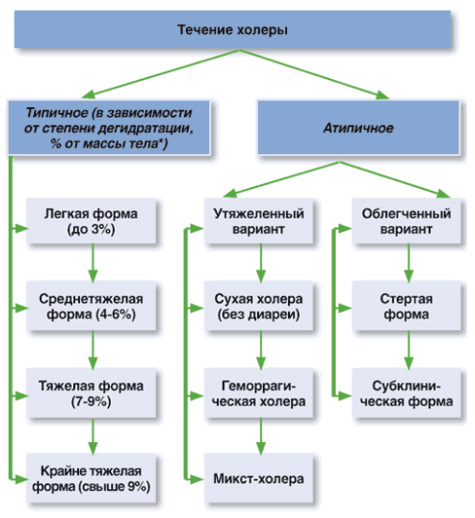
Симптомы заболевания и их выраженность во многом обусловлены формой и течением холеры. Различают типичную форму, которая по выраженности симптоматики может быть легкой, средней и тяжелой степени тяжести, что определяется степенью обезвоживания и атипичные формы. У большинства больных (50-60%) холера протекает в легкой или умеренной форме с 1-й степенью обезвоживания; у 20-25% протекает со 2-й степенью обезвоживания; у 10–20% случаев отмечается 3-4 степень обезвоживания на фоне тяжелой водянистой диареи с признаками дегидратации. Ниже приведено систематизированное изображение различных вариантов течения холеры.
Типичное течение холеры. Характерно острое начало, которому у ряда лиц предшествует продромальный период (до 1-1,5 суток) на протяжении которого беспокоят общая слабость, недомогание, легкий озноб, головная боль, головокружение, субфебрильная температура тела, реже — вегетативно-сосудистые расстройства (похолодание конечностей, потливость, сердцебиение). Основным выраженным клиническим признаком холеры является диарея, сопровождаемая урчанием и незначительными болями в животе. Дефекация безболезненна, тенезмы отсутствуют.
 Стул при холере в большинстве случаев носит сразу водянистый характер, реже — вначале каловый с остатками пищи, затем становится кашицеобразным далее – водянистым. Типичные холерные испражнения быстро утрачивают каловый запах и характер, представляя собой водянистую, мутновато-белую жидкость с хлопьями, по внешнему виду напоминающие рисовый отвар со специфическим запахом. Частота стула значительно варьирует, при этом, интервалы между дефекациями быстро сокращаются, а объем испражнений увеличивается с каждым актом дефекации.
Стул при холере в большинстве случаев носит сразу водянистый характер, реже — вначале каловый с остатками пищи, затем становится кашицеобразным далее – водянистым. Типичные холерные испражнения быстро утрачивают каловый запах и характер, представляя собой водянистую, мутновато-белую жидкость с хлопьями, по внешнему виду напоминающие рисовый отвар со специфическим запахом. Частота стула значительно варьирует, при этом, интервалы между дефекациями быстро сокращаются, а объем испражнений увеличивается с каждым актом дефекации.
Вслед за развитием диареи в большинстве случаев появляется обильная рвота, которая начинается внезапно, реже ей предшествует тошнота. Рвотные массы вначале могут содержать примесь желчи, остатки пищи, но скоро они становятся водянистыми и аналогично испражнениям напоминают по виду рисовый отвар. Частота рвоты нарастает и скоро становится беспрерывной.
На фоне поноса и рвоты развиваются симптомы обезвоживания: снижение тургора и сухость кожи, цианоз, одышка, изменение облика больного, осиплость голоса, судороги, гипотермия, гемодинамические нарушения, анурия, алгид. По мере нарастания обезвоживания развивается декомпенсация с нарушением метаболизма и функций основных систем организма. Кожные покровы становятся холодными на ощупь, цианотичными, покрыты липким потом. Слизистые оболочки — сухими; язык обложен, сухой, голос – сиплый, слабый, температура понижена.
- При легкой тяжести течения — частота дефекаций 2-5 раз, иногда достигает 10, и сопровождается умеренной жаждой и слабостью. Общее самочувствие удовлетворительное.
- При средней степени тяжести — стул 10-20 раз в сутки, практически сразу присоединяется нарастающая по частоте рвота. Быстро прогрессирует обезвоживание, клинические признаки дегидратации более выражены.
- Тяжелая форма характеризуется многократным обильным с самого начала болезни (до 1,5 л за один акт дефекации) водянистым стулом с частотой 25-35 раз в сутки. Частая, неукротимая рвота фонтаном. Через нескольких часов развивается клинические признаки дегидратации III степени.
- Крайне тяжелая (молниеносна, форма холеры) начинается внезапно и характеризуется бурным развитием. Начинается с беспрерывных массивных дефекаций и неукротимой обильной рвоты, приводящие течение первых 3-12 ч к развитию дегидратационного шока с потерей до 10% массы тела. В основе патогенеза «сухой холеры» эндотоксиновый/экзотоксиновый шок с развитием тяжелых водно-электролитных нарушений и пареза кишечника. Токсикоз и коматозное состояние часто развиваются у больного еще до появления диареи и рвоты.
Длительность заболевания варьирует в пределах 3-10 дней, а последующее течение зависит от своевременности и адекватности заместительной терапии. В случаях экстренного возмещения потерь электролитов и жидкости, нормализации функций органов и систем организм быстро восстанавливается и летальные исходы практически не встречаются. При неадекватном или несвоевременном лечении больных причинами смерти чаще всего являются: метаболический ацидоз, гиповолемический шок и уремия.
Атипичные варианты течения холеры
Проявляются преимущественно в виде субклинических и стертых форм холеры. Заболевание начинается как правило, постепенно, без повышения температуры. Частота дефекации не превышает 1–3 раза в сутки, а изменения стула выражены незначительно и кал чаще кашицеобразной формы. Общее состояние страдает незначительно. Субклиническая форма заболевания в ряде случаев может протекать при отсутствии каких-либо изменений со стороны кишечника, а проявляться только общим недомоганием и легкими диспепсическими расстройствами. В таких случаях диагноз устанавливается только на основании лабораторных исследований. При бессимптомной форме холеры клинические проявления практически отсутствуют, диагноз ставится на основании выделения вибриона из фекалий и при использовании экспресс-методов — нарастания в динамике титра специфических антител.
Анализы и диагностика
Постановка диагноза проводится на основании анализа данных эпидемической ситуации, жалоб больного, физикального обследования, оценки тяжести дегидратации и положительных результатах классических или экспресс-методов лабораторных исследований:
- Трехкратного бактериологического исследования испражнений/рвотных масс для выделения культуры холерных вибрионов.
- РНГА крови с антигенными диагностикумами. Диагностическое значение имеет нарастание при повторной реакции титров антител в 2-4 раза.
- Иммунофлюоресцентный метод – для определения титра вибриоцидных антител/антитоксинов.
- ПЦР фекалий с целью обнаружение нуклеиновых кислот вибриона.
Проводится дифференциальная диагностика с пищевыми токсикоинфекциями, эшерихиозом, шигеллезом, стафилококковым пищевым отравлением, ротавирусным гастроэнтеритом, отравлениями метиловым спиртом, солями тяжелых металлов, антифризом, пестицидами, мухомором и с тяжелыми формами малярии.
Лечение холеры
Больные с установленным и предположительным диагнозом «холера» госпитализируются в бокс специализированного стационара. Лечение холеры комплексное и направлено в первую очередь на:
- купирование уже развившегося/профилактику синдрома дегидратации (реанимационное мероприятие);
- нормализацию электролитного состава тканей и гемодинамики;
- воздействие на возбудителя;
- устранение нарушений различных функции органов/систем организма.
Инфузионная терапия должна начинаться в максимально ранние сроки, а при тяжелой степени дегидратации она должна начинаться уже во время транспортировки больного в стационар путем орального/внутривенного введения жидкости. Регидратация проводится в 2 этапа. Первый этап направлен на компенсацию уже имеющихся потерь жидкости и солей до начала терапии. Она должна быть проведена в течение 1-2 часов в полном объеме потерянной жидкости. Второй этап (корригирующая компенсаторная регидратация) направлена на коррекцию текущих потерь жидкости и электролитов.
Объем и ритм первичной регидратации определяется степенью дегидратации. У пациентов с обезвоживанием I степени растворы применяют перорально в объеме 30-40 мл/кг при скорости введения 1,0-1,5 л/ч. Для чего используются растворы оральной регидратационная соли (ОРС), рекомендуемые ВОЗ (Оралит, Регидрон, Регидрон оптим) или аналогичные растворы — цитраглюкосолан, Pharolit, Litoral. При их отсутствии для начала регидратации (в домашних условиях) можно использовать самостоятельно приготовленный раствор, состоящий из 1 чайной ложки поваренной соли, 4 чайных ложек сахара, и по четверти чайной ложки хлорида калия и бикарбоната натрия, растворенных в 1 л кипяченой воды. Необходимо соблюдать следующее соотношение — объем жидкости внутрь, должен превышать объем мочи и испражнений в 1,5 раза.
При нарастающей потере жидкости, превышающий показатель 1 л/ч, а также в случаях невозможности (из-за частой рвоты) приема ОРС или при уже развившейся тяжелой степени дегидратации необходимо переходить на инфузионную внутривенную терапию. С этой целью используются стандартные аптечные солевые растворы — Дисоль, Трисоль, Ацесоль, Квартасоль, Хлосоль, Лактасоль. Объем вводимых растворов определяется исходными потерями жидкости, которые вычисляются по массе тела и степени обезвоживания, показателями гемодинамики и клинической симптоматикой.
Первичная инфузионная регидратация взрослым больным при II степени обезвоживания проводится со скоростью 45 мл/мин в объеме в среднем 100 мл/кг в течение 3 часов. После введения 2 л раствора введение проводят медленнее, уменьшая постепенно скорость до 15 мл/мин. При обезвоживание III—IV степени введение растворов начинают со скоростью 80-120 мл/минуту в объеме 60-120 мл/кг. Суммарный объем вводимых растворов за 3-5 дней достигает 15-30 л. Введение растворов в достаточном объеме и с оптимальной скоростью является решающим в процессе лечения тяжелобольных. При появлении возможности глотания дополнительно проводят оральную регидратацию из расчета 5 мл/кг/ч.
Инфузионная терапия для своевременной коррекции скорости введения солевых растворов проводится под обязательным (каждые 30 минут) контролем АД и частоты/наполнения пульса. Завершение I этапа регидратации происходит при восстановлении нормализации диуреза, прекращении рвоты и дефекации, восстановлении показателей гемодинамики.
Компенсационная регидратационная терапия проводится с учетом текущих потерь жидкости с желудочным кишечным содержимым и динамики обезвоживания, частоты пульса/АД, физико-химических констант крови, в частности, содержания электролитов и показателей гематокрита. Ее схема строится на введении больному каждые 4-6 ч солевого раствора адекватно потерянному им за предыдущий 4-6-часовой отрезок времени и проводится путем перорального/внутривенного введения кристаллоидных солевых растворов. Основанием для прекращения водно-солевой терапии является отсутствие рвоты, появление испражнений калового характера, преобладание объема мочи над количеством испражнений.
Этиотропное лечение. Проводится при любой степени тяжести заболевания как в острый, так и в период ранней реконвалесценции и зачастую сочетается с регидратационной терапией. Подбор антибактериальных препаратов необходимо осуществлять на основе чувствительности выделенных вибрионов. Но, на практике, такая возможность зачастую отсутствует, поэтому назначают чаще такие антибиотика как норфлоксацин, пефлоксацин, офлоксацин, тетрациклин, ципрофлоксацин, гентамицин, амикацин, оксициклин, которые принимают в течение 5 дней.
На фоне антибактериальной терапией рекомендуется назначать пробиотики (Линекс, Бифиформ, Хилак форте, Бифидумбактерин форте, Аципол, Пробифор) на протяжении 10-14 дней, что способствует быстрому восстановлению естественного биоценоза кишечника, снижает сроки госпитализации и риск формирования вибриононосительства.
Выписка больных из стационара разрешается только после трехкратного отрицательного бактериологического исследования исследуемого материала и полного клинического выздоровления (отсутствие рвоты, нормализации стула, температуры, восстановление водно-электролитного баланса и исчезновение симптомов дегидратации). Все реконвалесценты подлежат обязательному дальнейшему диспансерному наблюдению в течение одного года.
Доктора
Лекарства
- Средства для оральной регидратации: Регидрон, Глюкосолан, Цитроглюкосолан.
- Кристалоидные растворы для парентеральной регидратационной терапии: Трисоль, Хлосоль, Ацесоль.
- Антибиотики: Норфлоксацин, Пефлоксацин, Канамицин, Офлоксацин, Рифампицин, Сульфаметоксазол, Тетрациклин, Ципрофлоксацин, Доксициклин, Гентамицин, Тобрамицин, Хлорамфеникол (левомицетин).
- Пробиотики: Линекс, Бифиформ, Хилак форте, Бифидумбактерин форте, Аципол, Пробифор.
Процедуры и операции
Не проводятся.
Профилактика холеры
Поскольку холера относится к группе особо опасных инфекций с высоким эпидемическим потенциалом профилактика заболеваний приобретает особо важное значение. Система эпидемического надзора РФ и стран СНГ включает 2 основных направления:
- Предупреждение случаев завоза возбудителя из стран «неблагополучных по холере» и распространение его на территории страны. С этой целью осуществляется постоянный анализ информации об эпидемиологической обстановке по холере в странах, имеющих природные эндемические очаги холеры, данных ВОЗ; проводится санитарный досмотр транспортных средств, прибывших из таких территорий; проводится бактериологическое исследование лиц (граждан РФ и иностранных граждан) с симптоматикой острых кишечных инфекций после прибытия из стран, неблагополучных по холере в течение 5 дней; при выявлении заболевших — проводятся противоэпидемические мероприятия при холере (изоляция пациента, определение круга контактировавших с ним и их обследование согласно схеме бактериологического исследования материала при холере, информирование населения, санитарная очистка, дезинфекционные мероприятия, при угрозе распространения — химиопрофилактика доксициклином или ципрофлоксацином в течение 4 дней и т.д.).
- Регулярное целенаправленное исследование воды поверхностных водоемов (в местах массового купания, зонах санитарной охраны водозаборов, акваториях портов и т. п.) на холерный вибрион. При их выявлении проводятся противоэпидемические мероприятия (вводится запрет на пользование водоемами, ловлю рыбы, усиление санитарно-гигиенического контроля за местами забора питьевой воды для населения и на пищевых предприятиях). Проводится санитарно-просветительная работа и привлечением различных средств массовой информации и т. д.
- Профилактика холеры (вакцинация, ревакцинация) проводится по эпидемиологическим показаниям, преимущественно в случаях предстоящего посещением стран, с высоким уровнем заболеваемости холерой. Для этой цели используется холероген-анатоксин и холерная вакцина. По эпидемическим показаниям проводится ревакцинацию, однако не ранее 3-х месяцев после даты первичной иммунизации.
Индивидуальная профилактика холеры заключается в:
- соблюдении правил личной гигиены;
- тщательном мытье продуктов питания;
- правильной/достаточной кулинарной обработке продуктов при приготовлении пищи;
- кипячении употребляемой воды.
Холера у детей
Течение заболевания у детей имеет некоторое отличие, которое обусловлено быстро развивающимся обезвоживанием и появлением симптоматики вторичного поражения ЦНС, что проявляется выраженной заторможенностью, конвульсиями, клоническими судорогами и нарушение сознания, а в тяжелых случаях — развитием комы. Наиболее тяжело протекает холера у детей до 3 лет. Дополнительной сложностью является трудность в определении первоначальной степени дегидратации, поскольку ориентироваться на относительную плотность плазмы нельзя из-за относительно большого объема внеклеточной жидкости.
К особенностям клинической симптоматики у детей следует отнести частое повышение температуры, выраженную адинамию и апатию, склонность к эпилептиформным припадкам, быстрое развитие нарушений водно-минерального обмена. Последующие его проявления, как и у взрослых, зависят от адекватности/своевременности регидратационной терапии. При адекватном возмещении потерь жидкости/электролитов, нормализация физиологических функций организма ребенка и выздоровление происходит относительно быстро.
Особенно тяжело холера протекает у новорожденных и детей первого года жизни: быстро развивается интоксикация, критически быстро наступает обезвоживание. Появляется симптоматика поражения и сердечно-сосудистой системы, ЦНС, что проявляется генерализованными судорогами до тетании с вынужденным характерным положением туловища и конечностей, размашистыми движениями головы и конечностей, выраженными конвульсиями. Течение заболевания тяжелое, часто на фоне нарушенного сознания с явлениями сопора и комы. Присутствует высокий риск бактериальных осложнений и развития смешанных инфекций. Летальность достигает 20%.
Диета
Специфическая диета при холере отсутствует. В острый период холеры (первые 2-4 дня) при выраженных общеинфекционных симптомах можно рекомендовать Стол № 4А, а после восстановления функции кишечника и стихания выраженной симптоматики (3-5-й день) — перевод на Диету № 4б. В период и реконвалесценции (1-4 недели) питание без особенностей, однако рекомендуется увеличить в рационе питания продукты, содержащие калий — запеченный картофель, курага, бананы, томатный сок.
Последствия и осложнения
Осложнения, как правило, характерны для тяжелой формы заболевания, протекающие с выраженной дегидратацией III-IV степени и проявляются в виде острой почечной недостаточности, нарушений функций ЦНС (судорог, комы), флебитов/тромбофлебитов, гиповолемического шока, присоединения вторичной микрофлоры. У ослабленных пациентов/лиц пожилого возраста могут возникнуть абсцессы, пневмонии, сепсис.
Прогноз
Своевременная диагностика и адекватная в полном объеме проведенная терапия при спорадических случаях холеры приводит к выздоровлению больных и позволяют летальность свести к минимуму (ниже 1% случаев). Отягощающим моментом служит несвоевременная диагностика заболевания, неправильно/не в полном объеме проведенная регидратационная терапия, тяжелые формы холеры и сопутствующие заболевания.
Список источников
- Информационный бюллетень ВОЗ № 107. Июнь 2010 г.
- Адамов А. К., Ломов Ю. М., Малеев В. В., Марамович А. С., Мединский Г. М., Наркевич М. И., Подосинникова Л. С., Покровский В. И., Уралёва В. С. Холера в СССР в период VII пандемии. М.: Медицина, 2000. 472 с.
- Онищенко Г. Г., Беляев Е. Н., Москвитина Э. А., Райкин В. И., Ломов Ю. М., Мединский Г. М. Холера в Дагестане: прошлое и настоящее. Ростов-на-Дону: «Полиграф», 1995.
- Ющук Н. Д., Венгеров Ю. Я. Лекции по инфекционным болезням. 3-е изд., перераб. и доп. М.: ОАО «Издательство медицина», 2007. 1032 с.
- Ющук Н. Д., Венгеров Ю. Я. Инфекционные болезни. 2-е изд. М.: Издательская группа «ГЕОТАР-Медиа», 2011. 692 с.






 Регидрон
Регидрон Ацесоль
Ацесоль Трисоль
Трисоль Доксициклин
Доксициклин Гентамицин
Гентамицин Тобрамицин
Тобрамицин Норфлоксацин
Норфлоксацин Офлоксацин
Офлоксацин Рифампицин
Рифампицин Пефлоксацин
Пефлоксацин Тетрациклин
Тетрациклин Ципрофлоксацин
Ципрофлоксацин










Последние комментарии
Кристина: Я вот уколы не очень-то люблю с детства. Поэтому заменила мексидол армадин лонгом. Даже ...
Надежда: С помощью Веррукацида удалось избавиться от папиллом на шее и бородавке на пальце. Делала ...
Ксения: Не вытекают и не крошаться. За все шесть дней использования, я не увидела ни одного следа ...
Антон: Мне довелось использовать таблетки от амебиаза. Уже после нескольких дней применения ...